O que é um parto normal?
A organização mundial de saúde (OMS) define parto normal como se tratando do momento do nascimento do bebé de forma natural, ou seja, aquele que começa espontaneamente, de baixo risco e assim se mantém até terminar. O recém-nascido nasce espontaneamente, de cabeça para baixo e normalmente entre as 37 e as 42 semanas de gestação.

Como calcular a data provável do parto?
A data provável do parto pode ser calculada da seguinte forma:
Idade gestacional cronológica: definida a partir da data da última menstruação; quando a menstruação é regular (certa) começamos a datar a gravidez a partir do primeiro dia da última menstruação (DUM). A data provável do parto é calculada somando 40 semanas (280 dias) a partir desta data (DUM).
Pode-se usar a regra de Naegele para fazer a datação do parto (DPP). Soma-se 7 dias ao dia da última menstruação e tira-se 3 meses. Exemplo: DUM 7/5/2021 DPP 14/2/2022
Depois, a data provável do parto deve ser revista com os dados da ecografia inicial.
- Idade gestacional efetiva: definida pelo comprimento craniocaudal (CRL) na ecografia do 1º trimestre. A partir daqui mantém-se inalterável ao longo da gravidez.
- Quando a gravidez resulta de técnicas de reprodução assistidas, a idade gestacional é calculada utilizando a idade do embrião no dia da transferência (2 semanas).
- Quando o início da vigilância é tardio, devem ser usados dados da história clínica (padrão menstrual e altura uterina) e dados ecográficos (biometrias fetais) para cálculo aproximado da idade gestacional.
Trabalho de parto
O trabalho de parto é uma combinação de fenómenos fisiológicos que uma vez postos em marcha conduzem à dilatação e extinção do colo do útero, à progressão do feto através do canal de parto e à sua expulsão para o exterior, culminando com a expulsão da placenta.
É possível identificar alguns sinais e sintomas de que o trabalho de parto se aproxima, a saber:
- Contrações uterinas inicialmente indolores (contrações de Braxton-Hicks) que vão ficando cada vez mais frequentes e fortes;
- Dores e pressão nas virilhas que são devidas à descida do feto na pélvis;
- Aumento da secreção vaginal (muco vaginal em maior quantidade e mais espesso);
- Saída do tampão mucoso;
- Diminuição dos movimentos do feto.
Tipos de parto: eutócico, distócico
Podemos identificar dois tipos de parto:
- Parto eutócico – designa-se por parto eutócico quando o nascimento do bebé ocorre por via vaginal sem qualquer intervenção instrumental durante o parto (veja o tipo de instrumentais abaixo). Este tipo de parto divide-se em 3 estágios:
- 1º estágio: vai desde a instalação das contrações uterinas regulares à dilatação completa do colo. Há extinção e dilatação do colo uterino.
- 2º estágio: vai desde a dilatação completa do colo à expulsão do feto. É denominado de período expulsivo.
- 3º estágio: inicia-se após a expulsão do feto e termina após a expulsão da placenta e membranas fetais. É o período da dequitadura.
- Parto distócico – designa-se por parto distócico quando é realizado, em algum momento, uso de instrumentos para facilitar o parto.
- Parto vaginal instrumentado (ventosa, fórceps ou espátula);
- Parto por cesariana.
Cuidados antes do parto
Para avaliar se a grávida está a entrar em trabalho de parto, normalmente, faz-se o toque vaginal para avaliar se existe dilatação ou extinção do colo do útero.
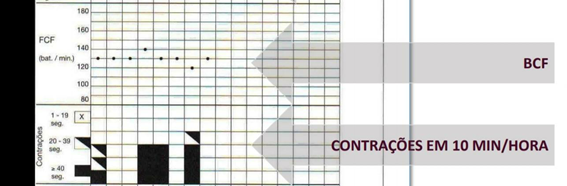
É realizada uma cardiotocografia (traçado). Esta avalia se a grávida tem contrações uterinas e simultaneamente observa o bem-estar fetal através do registo da frequência cardíaca do feto.
A ecografia obstétrica complementa a avaliação do bem-estar fetal através da avaliação do peso e dinâmica fetal, quantidade de líquido amniótico e doppler fetal.
O que são contrações?
As contrações uterinas resultam do encurtamento e relaxamento do músculo do útero e que levam ao endurecimento do ventre materno.
Elas normalmente são dolorosas provavelmente por hipóxia do músculo ou estiramento do colo do útero durante a dilatação. São involuntárias pois pace-makers iniciam a contração e o impulso é propagado através de gap junctions. E são rítmicas, de intervalos variáveis e intercaladas por períodos de relaxamento.
O intervalo entre as contrações diminui gradualmente desde cerca de 10 minutos no início do parto até cerca de 1 minuto durante a expulsão do feto.
Controle da dor, analgesias de parto
A dor do parto é bastante variável de mulher para mulher. A dor de parto pode ser ligeira a moderada para algumas mulheres, enquanto para outras pode ser uma dor muito forte, intensa e por vezes insuportáveis.
O uso da anestesia no parto vaginal é possível de ser realizada, reduzindo muito a quantidade de dor no trabalho de parto. O uso de anestesia não provoca qualquer efeito no feto e ajuda a manter a grávida tranquila.
No parto normal a mulher pode escolher se quer ou não receber a anestesia, basta que ela apresente o desejo ao seu médico.
A anestesia pode ser ministrada em qualquer fase do trabalho de parto. O uso da anestesia em qualquer fase depende da vontade da grávida.
No parto vaginal, a anestesia mais usada é a epidural. A anestesia epidural tira a sensibilidade da dor apenas da cintura para baixo e por isso desaparecem as dores das contrações. O desaparecimento da dor não interrompe as contrações, ou seja, elas continuam a ocorrer normalmente durante o trabalho de parto.
Quando utilizada a anestesia é aplicada entre a 3ª e a 4ª vertebra da coluna lombar através de uma agulha fina e injetam o líquido (fármaco anestésico) no espaço peridural. O uso da anestesia em certas doses acaba por condicionar mais a grávida à cama. Contudo, a mulher pode receber uma dose que alivie a dor e ao mesmo tempo permita que a grávida se levante e caminhe para ajudar na evolução do parto.
Algumas mulheres não querem fazer anestesia epidural no parto e preferem controlar a dor de forma mais natural através de exercícios de respiração, exercícios e massagens corporais, banhos em água quente, acunpuntura ou medicação apenas endovenosa.
Como induzir o trabalho de parto e em qual situação?
O parto normal poderá ser induzido quando o trabalho de parto não se iniciou sozinho e é necessário intervir, pelo bem-estar da saúde da mãe e do bebé. O parto vaginal induzido não deixa de ser um parto natural!
Normalmente, a intervenção é realizada quando a gravidez ultrapassou as 41 semanas, houve rotura de membranas e as contrações não começaram em 24 horas, a Mãe é hipertensa ou diabética, ou ainda quando há diminuição de líquido amniótico (oligoâmnios).
O método utilizado para induzir o parto depende das condições do colo do útero. Quando o colo do útero é favorável utiliza-se a perfusão endovenosa com ocitocina. Quando é desfavorável usam-se dispositivos com prostaglandinas que podem ser vaginais ou orais.
Vantagens do parto normal
O parto normal ou natural tem mais vantagens em relação aos outros tipos de parto. E quanto mais natural for, com o menor número de toques vaginais, manobras ou episiotomia (corte do períneo para evitar lacerações vaginais), melhor! Mas nem sempre é possível e todos os trabalhos de parto são diferentes! O ideal é ter um parto o mais humanizado possível!
O parto normal ou natural tem muitas vantagens em relação ao parto por cesariana, a saber:
- Menor risco de infecção;
- Menor tempo de internação (normalmente 48 horas);
- Tempo de recuperação menor;
- Os riscos com complicações anestésicas são menores;
- O útero volta ao tamanho natural mais rapidamente;
- Aumenta os hormônios responsáveis pelo bem-estar;
- Os laços afetivos ocorrem de maneira mais intensa e rápida.
Entretanto, não é apenas para as mães que o parto normal oferece diversos benefícios, mas para o bebé também, alguns deles são:
- Mais tranquilidade;
- Maior receptividade ao toque;
- Maior facilidade para respirar (ao passar pelo canal de parto, o tórax é comprimido, fazendo com que os líquidos de dentro do pulmão sejam naturalmente expelidos);
- Mais atividade ao nascer (antes de ter o cordão umbilical cortado, o bebé consegue achar a mama da mãe sem auxílio de terceiros).
Recuperação após o parto
A recuperação após o parto normal é muito rápida. Nas primeiras 2 horas após o parto é necessário fazer repouso e uma vigilância mais rigorosa, mas se estiver tudo bem após esse período já pode iniciar o levante e fazer uma vida normal.
Durante a internação a involução uterina é avaliada pela consistência e pelo tamanho do útero. Os lóquios (sangramento no pós-parto) devem ser observados, no sentido de despistar perdas hemáticas abundantes ou cheiro fétido.
A mobilização precoce (nas primeiras 6 a 8 horas após o parto) deve ser promovida, uma vez que diminuiu a incidência de fenómenos tromboembólicos e melhora o trânsito intestinal.
Quanto ao ingurgitamento mamário, ocorre geralmente entre as 24-72 horas após o parto e pode acompanhar-se de desconforto significativo. Habitualmente, resolve-se em poucos dias sem necessidade de medicação.
A hemorroida é muito frequente no pós-parto. Se forem sintomáticas, devem ser devidamente tratadas: gelo local, venotrópicos e antihemorroidários tópicos e analgésicos.
Às puérperas RH negativas com recém-nascido RH positivo devem ser administradas imunoglobulina anti-D. Nas mulheres não imunizadas contra a rubéola o pós-parto é a altura ideal para se proceder à respectiva vacinação.
A alta hospitalar deve ser dada, regra geral, 48 horas após o parto.
Recomendações na alta
As principais recomendações após a alta são:
- A mãe deve manter uma dieta rica em cálcio (principalmente aquelas que amamentam);
- Tomar ferro oral pode ser útil para compensar as perdas hemáticas após o parto;
- A atividade física deve ser retomada de forma gradual;
- As relações sexuais podem ser reiniciadas após a cessação do lóquios, desde que não provoquem desconforto ou dor e tenham decorrido, pelo menos 2 a 3 semanas após o parto;
- É normal no primeiro mês após o parto haver alterações de humor, irritabilidade, labilidade emocional, ansiedade, insónia, crises de choro. Normalmente, é uma situação transitória que normalmente desaparece ao final de 2 semanas. Se se prolongar por muito mais tempo o melhor é procurar ajuda pois podemos estar perante uma depressão pós-parto;
- É habitual haver uma queda de cabelo mais exuberante até aos 6 meses após o parto;
- Importância de não esquecer a consulta do puerpério, que deve ser realizada entre a 4ª a 6ª semana após o parto;
- Importância do teste do pezinho que é realizado no recém-nascido no 3º dia de vida e da primeira consulta que deve ser feita aos 15 dias de vida.
Contraceptivos, menstruação no pós-parto
A mulher que amamenta normalmente tem ciclos anovulatórios e por isso normalmente não menstrua. De qualquer forma a amamentação é um método de contracepção muito falível e por isso devem ser usados métodos contraceptivos eficazes no pós-parto:
- Métodos de barreira;
- Métodos hormonais apenas com progestativo: progestagénio oral contínuo (chamada pílula da amamentação) ou implante subcutâneo. Devem ser iniciados na 3º a 4ª semana após o parto;
- Métodos hormonais estroprogestativos: só devem ser iniciados em mulheres que não amamentam e apenas na 4ª semana após o parto;
- Dispositivos intrauterinos: podem ser colocados imediatamente após o parto, mas as taxas de expulsão são maiores. A altura ideal de colocação é entre a 4ª a 6ª semana após o parto.
Tem mais dúvidas sobre o parto normal? Agende uma consulta através dos canais abaixo: