O Human Papiloma Virus, ou HPV, é um vírus que vive na pele e nas mucosas dos seres humanos, tais como vulva, vagina, colo de útero e pênis. É uma infecção transmitida sexualmente (DST). A ausência de camisinha no ato sexual é a principal causa da transmissão.
Também é possível a transmissão do HPV de mãe para filho no momento do parto, quando o trato genital materno estiver infectado. Entretanto, somente um pequeno número de crianças desenvolverá a papilomatose respiratória juvenil.
O HPV pode ser controlado, mas ainda não há cura contra o vírus. Quando não é tratado, torna-se a principal causa de câncer do colo do útero e da garganta. 99% das mulheres com câncer de colo do útero foram infectadas por esse vírus.
SINTOMAS
O HPV pode ser sintomático clínico e subclínico. Quando sintomático clínico, o principal sinal da doença é o aparecimento de verrugas genitais na vagina, pênis e ânus.
É possível também o aparecimento de prurido, queimação, dor e sangramento. Espalham-se rapidamente, podendo se estender ao clitóris, ao monte de Vênus e aos canais perineal, perianal e anal. Essas lesões também podem aparecer na boca e na garganta do homem e da mulher.
Nos homens, a maioria das lesões se encontra no prepúcio, na glande e no escroto. As verrugas apresentam um aspecto de uma couve-flor.
Já os sintomas do HPV subclínico (não visível a olho nu) podem aparecer como lesões no colo do útero, na região perianal, pubiana e ânus.
DIAGNÓSTICO
O HPV pode ser diagnosticado através do exame ginecológico e de exames laboratoriais, como Papanicolau, colposcopia, peniscopia e anuscopia.
Deve-se realizar diagnóstico diferencial com outras lesões papilomatosas, incluindo variações anatômicas (glândulas sebáceas, pápulas perláceas do pênis), outras doenças infecciosas e neoplasias.
Lesões Benignas Comuns na Pele
- Querastoses seborréticas – lesões hipertróficas de superfície rugosa.
- Nevos-lesões tipicamente elevadas, porém tipos pedunculados podem ocorrer.
- Pápulas perláceas do pênis – pápulas circunscritas, com 1 a 2mm de diâmetro, usualmente sobre a porção proximal de glande.
Neoplasias (se houver suspeita, a biópsia se faz necessária)
- Papulose boewnóide – carcinoma in situ, pápulas rugosas únicas ou múltiplas, de 2 a 4mm de diâmetro, variando de cor da pele a vermelhos-acastanhado, recalcitrante às terapias habituais para verrugas.
- Melanona maligno – tipicamente único, pode ser plano ou elevado com variação na cor e formato.
- Condiloma gigante ou tumor de Buschke-Lowenstein – lesão maligna de baixo grau, localmente invasiva que pode surgir como condiloma pedunculado.
EXAMES
O HPV pode ser identificado por meio de lesões que aparecem ao longo do trato genital, podendo chegar até o colo do útero. Ao perceber essas alterações nos exames ginecológicos comuns, o médico poderá solicitar mais exames para confirmar o diagnóstico. Conheça os principais:
Papanicolau: exame preventivo mais comum, detecta as alterações que o HPV pode causar nas células e um possível câncer, mas não é capaz de diagnosticar a presença do vírus. Recomenda-se que as mulheres realizem anualmente a partir dos 25 anos de idade. Com dois resultados negativos, a periodicidade do exame passa a ser a cada três anos, conforme as diretrizes do Ministério da Saúde.
Colposcopia: feito com um aparelho chamado colposcópio, que aumenta a visão do médico de 10 a 40 vezes, o exame permite a identificação de lesões na vulva, na vagina e no colo do útero. A colposcopia é indicada nos casos de resultados anormais do exame de Papanicolau, para saber a localização precisa das lesões precursoras do câncer de colo do útero. Após a identificação das regiões com suspeita de doença, remove-se um fragmento de tecido (biópsia) para confirmação diagnóstica.
Detecção molecular do HPV
Captura Híbrida: é um teste qualitativo de biologia molecular. A técnica investiga a presença de um conjunto de HPV de alto risco, mesmo antes da manifestação de qualquer sintoma, por meio da detecção de seu DNA, confirmando ou descartando a existência da infecção pelo vírus. Para realizá-la, o médico deve obter material da região genital ou anal por meio de uma escovinha especial, que é enviada para análise laboratorial.
PCR (reação em cadeia de polimerase): por meio de métodos de biologia molecular com alta sensibilidade, esse teste detecta a presença do genoma dos HPV em células, tecidos e fluidos corporais. É capaz de identificar a presença de praticamente todos os tipos de HPV existentes.
PREVENÇÃO
Para evitar a contaminação pelo HPV recomendam-se os seguintes cuidados:
- Uso de camisinha masculina, para todos os tipos de relações sexuais (oral, anal, genital);
- Uso de camisinha feminina;
- Vacina quadrivalente (previne contra o HPV 6,11,16 e 18) ou bivalente (previne contra o HPV 16 e 18);
- Rotina do exame preventivo (Papanicolau);
- Evitar fumar, beber em excesso e usar drogas, pois essas atividades debilitam o sistema de defesa do organismo, tornando a pessoa mais susceptível ao HPV.
TRATAMENTOS E CUIDADOS
Na maioria dos casos, o HPV não causa sintomas e é eliminado espontaneamente pelo corpo. Entretanto, de 30 a 40% dos tipos existentes de HPV podem afetar as áreas genitais de ambos os sexos, provocando lesões como as verrugas genitais e as alterações pré-cancerígenas no colo do útero. A forma de tratamento deverá ser escolhida levando-se em conta a idade da paciente, o tipo de HPV, a extensão e a localização das lesões.
Verrugas genitais
O tratamento para as verrugas genitais é bastante trabalhoso, já que elas podem voltar a aparecer várias vezes em até 50% dos casos, exigindo muitas aplicações, ao longo de semanas ou meses. É importante ter disciplina e paciência. Pode ser feito por laser, crioterapia (congelamento) ou cirurgia com uso de anestésicos locais. Podem ser utilizadas substâncias químicas diretamente nas verrugas, como a podofilina e seus derivados, e o ácido tricloroacético. Além disso, existem compostos que estimulam o sistema imune quando aplicados topicamente.
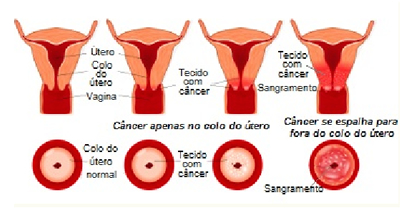
Câncer de colo de útero
O tratamento depende do estágio do câncer. Em alguns casos em que o câncer está restrito ao revestimento do colo do útero, o médico pode conseguir removê-lo completamente, por meio de bisturi ou excisão eletrocirúrgica.
Como o câncer pode recidivar, os médicos aconselham as mulheres a retornarem ao controle e à realização do exame de Papanicolau e da colposcopia a cada seis meses. Após dois resultados negativos, o seguimento passa a ser a cada três anos.
Quando o câncer se encontra em um estágio mais avançado, a histerectomia radical (cirurgia para a retirada do útero e das estruturas adjacentes) e a remoção dos linfonodos são necessárias. A radioterapia é altamente eficaz no tratamento do câncer de colo do útero avançado que não se disseminou além da região pélvica. Apesar de a radioterapia geralmente não provocar muitos problemas imediatos, pode afetar o reto e a vagina. Uma lesão tardia da bexiga ou do reto pode ocorrer e, geralmente, os ovários deixam de funcionar. Quando há disseminação do câncer além da pelve, a quimioterapia é algumas vezes recomendada.
Cuidados
Usar camisinha em todas as relações sexuais é importantíssimo para prevenir a transmissão do HPV e outras doenças. No caso do HPV, existe ainda a possibilidade de contaminação por meio do contato de pele com pele, e pele com mucosa. Isso significa que qualquer contato sexual – incluindo sexo oral e masturbação – pode transmitir o vírus. O contágio também pode ocorrer por meio de roupas e objetos, o que torna a vacina um elemento relevante da prevenção, bem como a prevenção e tratamento em conjunto do casal.
A vacina contra o HPV pode prevenir diversas doenças causadas pelo vírus. Conheça as indicações aprovadas pela Anvisa no Brasil, segundo o Guia do HPV:
| Vacina | Cepa | Indicação | Doses | Previne qual Câncer |
| Bivalente | HPV 16 e 18. | Mulheres de 10 a 25 anos. | 3 (hoje, 1 mês e 6 meses) | Previne Câncer do Colo do útero em até 70% dos casos. |
| Quadrivalente | Contra HPV 6, 11, 16 e 18. | Mulheres e Homens de 9 a 26 anos. | 3 (hoje, 2 meses e 6 meses) | Colo do útero: até 70% dos casos. Vulva: até 50% dos casos. Vagina: até 60% dos casos. Ânus: até 90% dos casos. Verrugas genitais: até 90% dos casos. |
Conviver com qualquer doença exige responsabilidade. Muitas vezes, receber um diagnóstico de uma doença sexualmente transmissível tem um impacto emocional muito negativo. Por isso, é importante fazer o acompanhamento ginecológico recomendado e seguir o tratamento conforme orientação médica.
Além disso, busque maneiras de falar sobre isso, com amigos, familiares e profissionais de saúde de sua confiança. Para manter uma vida sexual saudável e prazerosa, é preciso cuidar de si mesmo e do parceiro, encarando as situações difíceis com responsabilidade.
CONVIVENDO
A infecção genital por HPV por si só não contraindica uma gravidez. Se existirem lesões induzidas pelo HPV (tanto verrugas genitais como lesões em vagina e colo), o ideal é tratar primeiro e depois engravidar.
Se ocorrer a gravidez na presença dessas lesões, não existem grandes problemas; porém, as verrugas podem se tornar maiores em tamanho e quantidade devido ao estímulo hormonal característico da gestação. Nessa situação, podem existir maiores dificuldades no tratamento, e o médico avaliará se é possível a realização de parto normal ou não.
Existe a possibilidade de o HPV ser transmitido para o feto ou recém-nascido e causar verrugas na laringe do recém-nascido e/ou verrugas na genitália. O risco parece ser maior nos casos de lesões como as verrugas genitais. Mesmo nesses casos, o risco de ocorrer esse tipo de transmissão é baixo.
É muito importante que a gestante informe ao seu médico, durante o pré-natal, se ela ou seu parceiro sexual já tiveram ou têm HPV.
Agende uma consulta: