ÚTERO SEPTADO

Útero septado é definido quando a cavidade uterina na paciente apresenta uma parede, chamada de septo, que pode ir apenas até uma determinada extensão ou chegar até o colo do útero. Esta é a malformação mais comum e a que produz maior incidência de complicações obstétricas. Ocorre em aproximadamente 1% da população fértil e está associada aos desfechos reprodutivos mais pobres. Uma compilação de estudos de septo uterino parcial e completo identificou uma taxa de perda de gravidez de 44,3%, uma taxa de parto prematuro de 22,4%, uma taxa de parto de termo de 33,1% e uma taxa de nascido vivo de 50,1%. As manifestações mais comuns incluem abortamentos de repetição, entre a 8ª e a 16ª semanas de gestação. Também são frequentes o parto pré-termo, apresentação fetal anômala, RCIU e infertilidade. As taxas de abortamentos espontâneos correspondem a 60%, ou mais, dos casos diagnosticados de útero septados, sendo as taxas de sobrevivência fetais correspondentes a cerca de 30%, de acordo com vários estudos. Além disso, causa perturbações na implantação do embrião e no endométrio que recobre o septo. Entretanto, é facilmente tratável com um simples procedimento cirúrgico.
O procedimento cirúrgico é chamado de metroplastia e é realizado por videohisteroscopia. É simples, seguro e muitos estudos têm comprovado a melhora do resultado obstétrico após a intervenção, diminuindo a taxa de aborto e aumentando a taxa de nascidos vivos. Estudo com mulheres com história de abortos (Saygili-Yilmaz et al, 2003) demonstrou que a ressecção do septo reduziu a taxa de aborto de 91,8% para 10,4%. Paralelamente, a taxa de nascido vivo subiu de 4,3% para 81,3%.
Metroplastia histeroscópica para remoção de septo uterino é recomendada quando o septo uterino está associado à infertilidade, abortos, perda fetal no segundo trimestre ou parto prematuro. A abordagem histeroscópica é preferida devido à sua segurança, simplicidade e excelentes resultados pós-tratamento. A laparoscopia concomitante permite a avaliação da pelve e do contorno uterino externo e orienta a extensão da ressecção do septo, podendo ser útil.
A cirurgia: a incisão do septo pode ser feita em um ponto equidistante de parede anterior e posterior iniciando-se pela região próxima ao colo em direção ao fundo (sem atingir o miométrio fúndico). A ressecção estará completa quando o histeroscópico puder se movimentar livremente de um corpo ao outro e ainda serem observados, simultaneamente, os dois óstios tubários. Se permanecer um septo residual inferior a um centímetro, o que muitas vezes acontece pelo receio do cirurgião experiente de causar uma eventual perfuração uterina na intervenção, não representa obstáculo às novas gestações.
A videolaparoscopia pode ser indicada em casos que se pretende:
- Distinguir úteros septados de bicornos;
- Monitorizar a cirurgia histeroscópica;
- Completar o estudo diagnóstico de infertilidade;
- Tratamento concomitante de patologias pélvicas;
A monitorização do procedimento pela videolaparoscopia é de grande importância, porque permite desviar as estruturas adjacentes, determinar quando interromper o procedimento (verifica-se por fora do útero que ele todo brilha uniformemente perante a luz do histeroscópico), e reduzir o risco de perfuração uterina (com a melhor percepção da proximidade a que o ressectoscópio se encontra da parede uterina). Ainda, caso a perfuração ocorra, facilita a rápida identificação e correção. Contudo, como também pode estar associado aos próprios riscos, há quem sugira que a monitorização da histeroscopia deva ser reservada para casos mais complexos.
Preparação pré-operatória: pode se considerar a preparação do endométrio com anticoncepcional ou progestágenos para que se torne mais fino. Pode ser útil nos casos em que se tenha um septo largo, para se reduzir a hemorragia e melhorar a visualização, e nos casos de septos completos, com envolvimento do terço inferior da cavidade e/ou do canal cervical.
Cuidados pós-cirúrgicos: em termos de cuidados pós-cirúrgicos, alguns aspectos ainda não são consenso. Alguns autores sugerem introdução de dispositivo intrauterino (DIU), stents, balões, agentes antiadesivos ou uma dose alta de estradiol. Pensa-se que poderiam contribuir para reduzir a formação de aderências e promover uma rápida epitelização, no entanto, isso é controverso e não parece trazer benefício, apesar de alguns autores os indicarem.
Apesar da facilidade aparente de tratamento, este geralmente só está indicado, principalmente, nos casos em que exista uma condição reprodutiva desfavorável, como abortamentos de repetição ou parto pré-termo.
Nos casos de infertilidade, na presença de septo uterino, quando se planeja iniciar tratamentos de reprodução assistida, é recomentado o tratamento. É também aconselhável que seja realizado pelo menos de 2 a 3 meses antes, tendo em conta o tempo de
cicatrização que geralmente é necessário.
Também existem dúvidas se, quando da resseção completa do septo uterino, incluindo a porção cervical, poderá haver implicações na incompetência cervical em caso de gravidez. Assim, nesses casos, seria aconselhada a realização da cerclagem, como prevenção de abortos e partos prematuros.
Complicações: durante o procedimento histeroscópico podem ocorrer diversas complicações traumáticas, como lacerações cervicais causadas pelos instrumentos cirúrgicos, perfuração uterina e, eventualmente, hemorragia. Esta, no entanto, raramente é significativa quando da incisão do septo, ocorrendo mais frequentemente quando o miométrio normal é lesado, ou nos casos em que o septo é muito largo. Felizmente, contudo, pela pressão exercida pelos meios de distensão uterina consegue-se superar a hemorragia. Podem, também, considerar-se complicações inerentes ao meio de distensão utilizado (como sobrecarga de fluidos injetados no útero durante o procedimento, que podem ser absorvidos em excesso pelos vasos, causando expansão de volume intravascular e distúrbios hidroletrolíticos). No entanto, são bastante raras, graças ao tempo limitado em que é realizado o procedimento e ao controle cuidadoso do balanço hídrico.
A formação pós-operatória de sinéquias intrauterinas é rara, e o uso rotineiro de cateter de balão intrauterino, de suplementação de estradiol ou de antibióticos, não tem se demonstrado necessário. Um exame de acompanhamento deve ser realizado 1-2 meses após o procedimento; ultrassonografia, HSG e histeroscopia são abordagens razoáveis. A retirada do septo em mulheres inférteis ou sem história de desfechos reprodutivos adversos é um procedimento controverso, uma vez que muitas com útero septado podem ter resultados razoáveis de gravidez e não há relação causal estabelecida entre útero septado e infertilidade. Após a metroplastia histeroscópica em mulheres com infertilidade inexplicada, observa-se uma modesta melhora na gravidez e nas taxas de nascidos vivos demonstrada em estudos não randomizados. Essas taxas são significativamente maiores após a metroplastía em mulheres com aborto de repetição.
Entretanto, apesar de controvérsias, a retirada profilática do septo pode prevenir um aborto espontâneo ou outras complicações obstétricas, e é recomendada para otimizar os resultados da gravidez em mulheres com infertilidade prolongada, com mais de 35 anos e as que procuram tecnologias de reprodução assistida.
ÚTERO ARQUEADO
O termo útero arqueado refere-se aos casos em que existe mínima alteração da cavidade uterina, conferindo ao fundo uterino uma característica achatada ou curvatura levemente côncava. Apresenta manifestações clínicas mínimas e, normalmente, não necessita de intervenção cirúrgica. Por não haver benefícios evidentes da intervenção cirúrgica, considera-se que é desnecessária, sendo elevada a probabilidade de haver gestações sem qualquer intercorrência. Não deixa de ser possível considerar que, em casos de abortamentos de repetição e infertilidade não explicadas por outros fatores, com presença de proeminência mais importante no fundo uterino, seja realizada a retirada histeroscópica.
Em comparação com as mulheres com útero normal, as com útero arqueado têm uma proporção mais elevada de perdas no segundo trimestre e de trabalho de parto prematuro. Procedimentos reconstrutivos em um útero arqueado, no entanto, não parecem melhorar os resultados da gravidez.
ÚTERO BICORNO
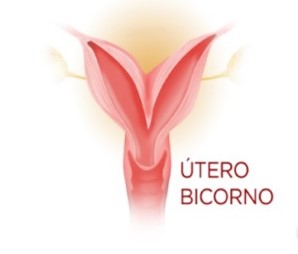
O útero bicorno é um tipo comum de anomalia uterina. Nela, há a presença de uma fenda na área superior do útero que separa os dois lados do órgão, mas não chega a dividi-lo. Essa fissura pode variar, podendo resultar em um útero levemente bicorno ou totalmente bicorno. Ocorre devido à fusão incompleta dos dois dutos de Müller ao nível do fundo uterino, resultando em um único colo e duas cavidades endometriais. O grau de separação entre as duas cavidades endometriais pode ser variável, estendendo-se até o orifício cervical interno dependendo do comprimento da fusão incompleta do ducto de Müller. O contorno uterino externo tem um fundo fundido, definido arbitrariamente como mais de 1cm, e a vagina é geralmente normal. Essa anomalia está associada a complicações obstétricas, incluindo perda de gravidez, parto prematuro e má apresentação fetal. No contexto de aborto de repetição ou parto prematuro em pacientes com útero bicorno, todas as outras etiologias de perda de gravidez devem ser excluídas antes de considerar um procedimento cirúrgico (a metroplastia de Strassman).
ÚTERO DIDELFO
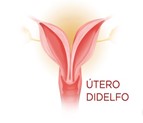
Também é uma forma bastante rara de anatomia uterina e acomete aproximadamente 10 mulheres em cada 20 mil. Trata-se de uma malformação uterina, marcada pela ausência de fusão dos ductos de Müller, resultando na presença de dois hemiúteros, colo duplo, bem como uma vagina dupla, em grande parte dos casos.
O útero didelfo está associado a abortamentos em cerca de 33% dos casos, partos-pré-termo em 29%, infertilidade em 13% com 56,6% de nascidos vivos totais. Também pode apresentar as manifestações de um corno uterino obstruído.
Geralmente, mulheres com útero didelfo podem engravidar, porém apresentam maiores possibilidades de ter aborto espontâneo ou parto prematuro. Nessas situações a gestação é considerada de risco. Portanto, é necessário a realização de um diagnóstico precoce para que seja feito o acompanhamento adequado durante a gestação, sendo necessária a realização de cesariana na maioria das vezes.
ÚTERO UNICORNO

É uma forma rara de malformação uterina. No caso de útero unicorno, o tecido que dá origem ao órgão não se desenvolve completamente na mulher, resultando em apenas metade de um útero de tamanho normal, com somente uma tuba uterina, apesar de apresentar dois ovários. A diminuição do volume e as alterações na morfologia do útero unicorno são fatores que podem causar redução da capacidade uterina e ser a causa de inúmeros desequilíbrios funcionais do útero que na gestação vão desde abortamentos de repetição, incompetência cervical, restrição de crescimento fetal intraútero até partos prematuros, aumento do número de partos por cesarianas e a possibilidade de rotura uterina intraparto.
O útero unicorno pode ser causa de infertilidade inexplicada e precisar da indicação de tratamento de reprodução assistida. Uma compilação de estudos revela uma taxa de aborto espontâneo de 36,5%, uma taxa de parto prematuro de 16,2%, uma taxa de parto a termo de 44,6% e uma taxa de natalidade viva de 54,2%.
Não existe intervenção efetiva para o útero unicorno que permita melhorar os resultados reprodutivos dessa anomalia uterina, entretanto deve haver um cuidado especial e o acompanhamento por uma equipe obstétrica experiente. Deve, ainda, ser feita uma monitorização cuidadosa e precoce da gestação, para que possam ser adequadamente detectados sinais sugestivos de parto prematuro. A indicação de se realizar a cerclagem ou a colocação de um pessário deve ser considerada.
Quando o houver corno uterino rudimentar não-comunicante, deve-se considerar a possibilidade de intervenção cirúrgica quando for detectado endométrio funcionante nos cornos rudimentares, mesmo se assintomático até ao momento. Nos casos em que não se verifica a presença de endométrio funcionante, geralmente não é necessário excisão cirúrgica. O principal objetivo dessas correções cirúrgicas é preservar a arquitetura do lado não afetado e evitar complicações como rotura do corno rudimentar não-comunicante.
Mais dúvidas sobre assuntos sobre seu útero? Agende uma consulta nos canais abaixo: