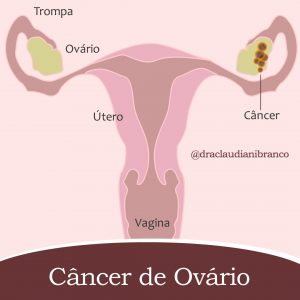
Qual o agente causador da hepatite D?
O vírus da hepatite D (HDV) é um RNA subvírus pequeno, esférico e incompleto, que precisa do antígeno de superfície HBsAg para se replicar, sendo o causador da hepatite D ou Delta.
Hepatite D, o que é?
É uma infecção causada pelo vírus D da hepatite (HDV). A hepatite D, também chamada de Delta, está associada com a presença do vírus B da hepatite (HBV) para causar a infecção e inflamação das células do fígado. Existem duas formas de infecção pelo HDV: coinfecção simultânea com o HBV e superinfecção pelo HDV em um indivíduo com infecção crônica pelo HBV.
A hepatite D crônica é considerada a forma mais grave de hepatite viral crônica, com progressão mais rápida para cirrose e um risco aumentado para descompensação, carcinoma hepatocelular e morte.
Epidemiologia
Estima-se que 15 a 20 milhões de pessoas no mundo sejam acometidas pelo HDV. No Brasil, a hepatite D (Delta) apresenta taxas de prevalência elevadas na Bacia Amazônica.
Formas de transmissão
As formas de transmissão são idênticas às da hepatite B, sendo:
- Por relações sexuais sem preservativo com uma pessoa infectada;
- Da mãe infectada para o filho, durante a gestação e parto;
- Compartilhamento de material para uso de drogas (seringas, agulhas, cachimbos);
- Compartilhamento de materiais de higiene pessoal (lâminas de barbear e depilar, escovas de dente, alicates de unha ou outros objetos que furam ou cortam);
- Na confecção de tatuagem e colocação de piercings, procedimentos odontológicos ou cirúrgicos que não atendam às normas de biossegurança;
- Por contato próximo de pessoa a pessoa (presumivelmente por cortes, feridas e soluções de continuidade);
- Transfusões de sangue (mais relacionadas ao período anterior a 1993).
Quais são os sinais e sintomas?
Da mesma forma que nas outras hepatites, quem tem hepatite D pode não apresentar sinais ou sintomas da doença. Quando presentes, os mais comuns são: cansaço, tontura, enjoo e/ou vômitos, febre, dor abdominal, pele e olhos amarelados, urina escura e fezes claras.
Como é o diagnóstico?
O diagnóstico sorológico da hepatite D é baseado na detecção de anticorpos anti-HDV. Caso a pessoa apresente exame anti-HDV reagente, a confirmação da hepatite Delta será realizada por meio do somatório das informações clínicas, epidemiológicas e demográficas. A confirmação do diagnóstico também poderá ser feita por meio da quantificação do HDV-RNA, atualmente realizada apenas em caráter de pesquisa clínica. Excepcionalmente, a confirmação diagnóstica da hepatite D poderá ser feita por meio do exame de histopatologia.
Como é o tratamento?
Após o resultado positivo e confirmação, o médico indicará o tratamento de acordo com o Protocolo Clínico e Diretrizes Terapêuticas para Hepatite B e Coinfecções .
Os medicamentos não ocasionam a cura da hepatite D. O objetivo principal do tratamento é o controle do dano hepático. Todos os pacientes portadores de hepatite Delta são candidatos à terapia disponibilizada pelo SUS. Atualmente, as terapias são compostas por alfapeguinterferona 2a e/ou um análogo de núcleosídeo ou nucleotídeo. Todos os pacientes com hepatite D devem ser encaminhados a um serviço especializado.
Além do tratamento medicamentoso, orienta-se que a pessoa não consuma bebidas alcoólicas.
Como se prevenir?
A imunização para hepatite B é a principal forma de prevenção da hepatite Delta, sendo universal no Brasil desde 2016. Outras medidas envolvem o uso de preservativo em todas as relações sexuais e o não compartilhamento de objetos de uso pessoal – como lâminas de barbear e depilar, escovas de dente, material de manicure e pedicure, equipamentos para uso de drogas, confecção de tatuagem e colocação de piercings.
Além disso, toda mulher grávida precisa fazer o pré-natal e os exames para detectar as hepatites, o HIV e a sífilis.
Se tiver mais dúvidas sobre a Hepatite D, fale comigo através dos canais abaixo: