O ciclo menstrual é um processo natural que ocorre de modo cíclico em todas as mulheres férteis. Todo ciclo em que ocorre uma ovulação inicia-se e termina com a menstruação. A menstruação é um sinal que mostra que a mulher ovulou, mas este óvulo não foi fecundado.
A primeira menstruação da vida da mulher chama-se menarca. A última chama-se menopausa.
Por convenção, o ciclo menstrual (ciclo ovulatório) inicia-se no primeiro dia da menstruação, durando, em média, 28 dias e terminando no primeiro dia da menstruação seguinte. Algumas mulheres têm períodos mais curtos de até 21 dias, enquanto outras possuem períodos mais longos, indo até 35 dias. Mulheres adolescentes com menarca recente podem ter ciclos de até 45 dias, uma vez que seu sistema reprodutor ainda está amadurecendo.
O mesmo prolongamento pode ocorrer com mulheres próximas da menopausa, quando já começa a haver sinais de falência dos ovários.
Ao contrário dos homens que produzem seus espermatozoides continuamente ao longo de toda a vida, as mulheres nascem com um número contado de óvulos. São cerca de 450.000 e eles ficam estocados nos ovários, sendo liberados, na maioria das vezes, apenas um por ciclo.
Enquanto os homens são férteis por toda a vida, as mulheres só podem engravidar entre o período de anos que compreende a menarca e a menopausa.
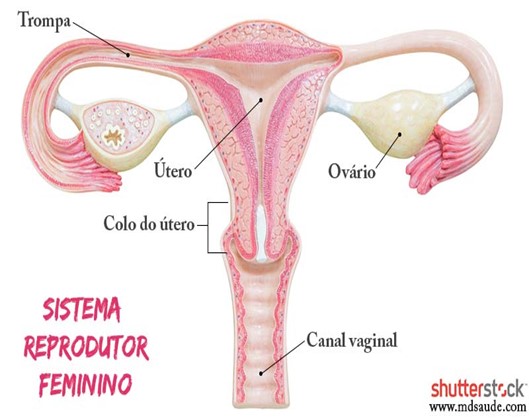
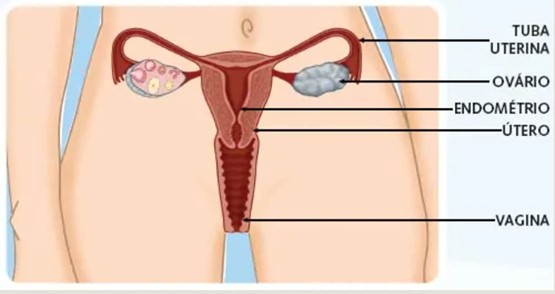
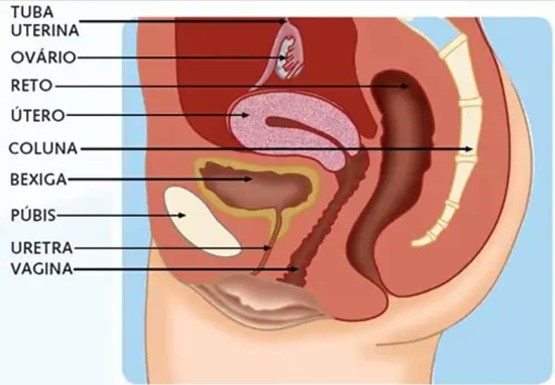
Os órgãos reprodutores das mulheres consistem em dois ovários, duas trompas, um útero e a vagina.
Para facilitar o entendimento, vamos considerar o ciclo normal aquele com 28 dias, começando e terminando sempre no primeiro dia da menstruação.
O ciclo menstrual é regido pelos hormônios FSH e LH, produzidos na hipófise, glândula localizada no cérebro, e pelos hormônios estrogênio e progesterona, produzidos pelos ovários. Todo o processo hormonal tem duas funções: provocar a ovulação e preparar o útero para receber o feto, caso o óvulo seja fecundado.
O que ocorre durante o ciclo menstrual?
- Durante os primeiros dias do ciclo, o cérebro produz o hormônio FSH que provoca o amadurecimento dos folículos, que por sua vez, passam a produzir estrogênio.
- Enquanto os folículos vão ficando maduros, o estrogênio age no útero, fazendo com sua parede (endométrio) cresça e se torne um local propício para a implantação do óvulo, caso este seja fecundado.
- 14 dias antes da próxima menstruação, quando pelo menos um dos folículos já se encontra suficientemente maduro, a hipófise lança na corrente sanguínea um outro hormônio, chamado LH, que dentro de 36 horas provocará a ovulação.
- Quando a mulher ovula, lança seu óvulo em direção as trompas e o ovário começam a produzir um novo hormônio, a progesterona, que será responsável em manter o útero rico em nutrientes e circulação de sangue, à espera do feto.
- Se o óvulo não for fecundado, ele se degenera e a concentração de todos estes hormônios começa a cair. Sem hormônios, a parede espessa do útero não tem como se manter, e ela desaba. Isto é a menstruação. Agora, um novo ciclo se reinicia.
Dia da Ovulação
Nas mulheres com ciclo menstrual regular, é possível prever o período fértil, pois em 95% dos casos, a ovulação ocorre nos quatro dias anteriores ou posteriores ao ponto médio do ciclo. 30% das mulheres ovulam exatamente no meio ciclo.
Ou seja, mulheres com ciclo regular de 28 dias têm o ponto médio do ciclo com 14 dias. 30% delas irão ovular exatamente no 14º dia de ciclo. No restante, o dia da ovulação costuma ocorrer entre os dias 11 e 18 do ciclo.
Por quantos dias a mulher permanece fértil?
O óvulo, após a ovulação, tem uma vida útil muito curta, cerca de 12-24 horas. Por isso, se a mulher ovular hoje, o espermatozoide tem um prazo máximo de 24 horas até encontrá-lo.
Como o espermatozoide tem uma vida muito mais longa, cerca de 3 a 7 dias, as maiores chances de fecundação ocorrem quando a relação sexual acontece 24 a 48 horas antes da ovulação. O ideal é que, quando o óvulo chegue à trompa, já exista uma grande quantidade de espermatozoides à sua espera.
Levando-se em conta a vida média do óvulo e dos espermatozoides, na prática, o período fértil acaba por compreender, em média, os 5 a 6 dias antes da ovulação até o dia seguinte à mesma.
As relações sexuais ocorridas dentro das 48 horas antes da ovulação são aquelas com maior chance de gerar uma gravidez.
Estudos mostram que as chances de engravidar de acordo com a data da relação sexual são as seguintes:
- Até cinco dias antes da ovulação – 4%.
- Até dois dias antes da ovulação – 25 a 28%.
- Durante as 24 horas após a ovulação – 8 a 10%.
- Para o restante do ciclo – 0%
Dicas de como Engravidar
Trabalhos atuais mostram que a qualidade do sêmen é maior quando ocorre intervalo de 2 a 3 dias entre as ejaculações. Por isso, para quem deseja engravidar, indica-se o coito dia sim, dia não, ou pelo menos, a cada 2 dias.
Quando não é fácil prever o dia da ovulação, sugere-se aos casais que queiram engravidar ter relações sexuais três vezes por semana, iniciando-as logo após o fim da menstruação. Deste modo garante-se pelo menos 3 relações dentro do período fértil, com um sêmen de boa qualidade.
A posição em que se pratica o sexo e a presença ou não de orgasmo na mulher não influenciam na probabilidade de concepção. Do mesmo modo, ficar com as pernas para o alto ou qualquer outro tipo de posição ao final da relação sexual também não têm influência nenhuma. Nada indica que ocorra diminuição das chances de fecundação se a mulher retomar suas atividades logo após o fim do coito. Não é por falta de acrobacias ou devido a sua posição sexual favorita que você vai deixar de engravidar.
O uso de alguns lubrificantes vaginais inibe a motilidade dos espermatozoides e podem reduzir as chances de fecundação. Para casais com dificuldade em engravidar, sugere-se evitá-los.
Como saber se estou ovulando?
Existem algumas maneiras de se estimar o momento da ovulação. Como já foi dito, nas mulheres com ciclo menstrual muito regular é possível prever a data da próxima menstruação, prevendo, assim, que aproximadamente 14 dias antes será o dia da ovulação. O problema é que a maioria das mulheres não possui ciclos tão regulares que permitam utilizar essa técnica tão bem.
Logo após o pico de LH que induz a ovulação, a temperatura corporal das mulheres se eleva discretamente, cerca de 0,5ºC, permanecendo assim por mais 10 dias.
Infelizmente esse método é pouco útil na prática. A medição da temperatura é um método bom para saber retrospectivamente se a mulher ovulou recentemente, mas essa subida costuma ocorrer tardiamente em relação a ovulação, não servindo para indicar o momento certo da relação sexual. Como o óvulo tem vida muito curta, quando se identifica a subida da temperatura, este praticamente já não está mais viável.
Outro modo de pesquisar a ovulação é através do muco vaginal. Alguns dias antes da ovulação, o muco produzido pelo útero se altera, tornando-se mais espesso e elástico. Este muco é chamado de muco fértil, pois favorece a mobilidade dos espermatozoides em direção ao útero e às trompas.
Muitas mulheres conseguem detectar essa alteração nas características do seu muco, sendo uma indicação de que a ovulação está próxima de acontecer.
Algumas mulheres apresentam dor no momento da ovulação. A ruptura do folículo ovariano para liberar o óvulo, pode causar uma discreta irritação do peritônio, causando dor no lado onde está o ovário que ovulou. Esta síndrome é chamada de mittelschmerz, que significa dor no meio (do ciclo) em alemão.
Na prática, o modo mais simples para se identificar o período fértil é a dosagem do LH, uma vez que este se eleva 36 horas antes da ovulação. Já existem testes de urina, que podem ser adquiridos em farmácias, para detecção dos picos do LH pré-ovulatórios. É preciso salientar, porém, que existem falsos positivos.
Se você tem dificuldade em engravidar, o ideal é que este processo de acompanhamento da ovulação seja feito por um médico em uma consulta de infertilidade. Através da ultrassonografia o médico consegue visualizar diretamente os seus ovários e descobrir se há algum folículo maduro, pronto para romper-se e liberar um óvulo. O médico também pode estimular a ovulação com medicamentos, tornando o período fértil bastante previsível.
Para lhe restaram dúvidas, entre em contato comigo através dos canais abaixo: